L’hypertension, ou tension artérielle élevée, est une pression persistante dans les artères. Il s’agit de l’une des maladies chroniques les plus courantes, parfois qualifiée de « tueur silencieux » en raison de l’absence typique de symptômes.
Aux États-Unis, près de 50 % de la population adulte souffre d’hypertension artérielle, mais seuls 25 % d’entre eux environ ont leur état sous surveillance et maîtrisé. En France, selon l’Inserm, un adulte sur trois est touché, mais on ne le sait pas forcément si on ne fait pas de test de dépistage. Si elle n’est pas traitée, l’hypertension peut entraîner divers problèmes de santé, notamment des maladies cardiovasculaires, des accidents vasculaires cérébraux et une insuffisance rénale.
Quels sont les types d’hypertension ?
En fonction des activités, la tension artérielle augmente et diminue tout au long de la journée. La tension artérielle est enregistrée sous la forme de deux chiffres. Prenons 120/80 mm Hg. Ce chiffre se lit comme suit : « 120 sur 80 (millimètres de mercure) ». Le premier chiffre est la pression systolique, qui représente la force du flux sanguin lorsque le cœur pompe. Le second chiffre est la pression diastolique, qui représente la force entre les battements de cœur lorsque le cœur se remplit de sang ou est au repos. On parle d’hypertension lorsque l’une ou les deux pressions artérielles sont constamment supérieures à la normale.
Aux États-Unis, l’hypertension correspond à une pression systolique de 130 mm Hg ou plus et/ou à une pression diastolique supérieure à 80 mm Hg. En Europe, le seuil de diagnostic fixé par la Société européenne d’hypertension est de 140/90 mm Hg.
Il existe deux types d’hypertension : primaire et secondaire. Elles sont décrites comme suit :
• Primaire : également connue sous le nom d’hypertension essentielle ou idiopathique, l’hypertension primaire représente 90 % de tous les cas d’hypertension artérielle. Les cas d’hypertension primaire n’ont pas de cause identifiable. La plupart des cas d’hypertension primaire se développent progressivement avec l’âge.
• Secondaire : l’hypertension secondaire est causée par diverses pathologies, telles que les maladies rénales et les troubles endocriniens.
L’hypertension comporte plusieurs sous-types, qui peuvent également être primaires ou secondaires. Ces sous-types sont les suivants :
Hypertension systolique isolée
L’hypertension systolique isolée est l’un des principaux types d’hypertension observés chez les personnes âgées. Selon l’Inserm son incidence augmente avec l’âge : elle concernerait ainsi moins de 10 % des 18–34 ans contre plus de 65 % après 65 ans. Cette affection se caractérise par une pression systolique d’au moins 130 mm Hg alors que la pression diastolique reste inférieure à 90 mm Hg.
L’hypertension systolique isolée est généralement primaire. Elle survient souvent parce que les artères deviennent moins élastiques avec l’âge. Ce phénomène est fréquent chez les personnes âgées en raison de l’accumulation de calcium et de collagène dans les parois artérielles. À mesure que les artères se rigidifient, leur capacité à se dilater et à se contracter diminue, ce qui entraîne une augmentation de la pression systolique et parfois une baisse de la pression diastolique.
Hypertension maligne
L’hypertension maligne, caractérisée par une pression systolique supérieure à 180 mm Hg et une pression diastolique supérieure à 120 mm Hg, est une urgence hypertensive en raison de l’évolution rapide de la maladie, des complications multiples (par exemple, lésions des organes terminaux) et d’un pronostic défavorable. Entre 0,5 % et 3 % des visites aux services d’urgence concernent des personnes suspectées de présenter une urgence hypertensive. Cependant, les urgences hypertensives sont rares.
Si elle n’est pas traitée, l’hypertension maligne peut être fatale. L’urgence hypertensive est un type de crise hypertensive. Un autre type courant de crise hypertensive est l’urgence hypertensive qui ne présente généralement pas de symptômes et n’a pas causé de dommages visibles aux organes.
L’hypertension maligne peut avoir différentes causes :
• Non-observance du traitement.
• Maladies réno-vasculaires.
• Maladies du parenchyme rénal, telles que la glomérulonéphrite, la néphrite tubulo-interstitielle, la sclérose systémique et le lupus érythémateux disséminé.
• Problèmes endocriniens.
• Rétrécissement de l’aorte.
• Exposition à des substances telles que la cocaïne, la phencyclidine (retirée du marché en France), les sympathomimétiques, l’érythropoïétine et la cyclosporine.
• Arrêt brutal des médicaments antihypertenseurs.
• Utilisation d’amphétamines.
• Troubles du système nerveux central, tels que traumatisme crânien et hémorragie cérébrale.
Hypertension résistante
L’hypertension résistante se caractérise par une pression artérielle persistante supérieure à 130/80 mm Hg malgré l’administration optimale de trois médicaments antihypertenseurs distincts, dont un diurétique. Certaines sources définissent l’hypertension résistante comme une tension artérielle contrôlée par la prise de quatre médicaments ou plus. Elle augmente considérablement le risque de crise cardiaque, d’accident vasculaire cérébral ou d’insuffisance rénale.
Dans environ 25 % des cas d’hypertension résistante, une cause secondaire contribue à l’apparition de la maladie. Plus la résistance est élevée, plus la probabilité d’une cause secondaire est grande.
Autres sous-types
Certains sous-types d’hypertension sont plus conjoncturels :
• Hypertension de la blouse blanche : également connue sous le nom de syndrome de la blouse blanche, l’hypertension de la blouse blanche fait référence à une augmentation de la pression artérielle qui ne se produit que dans un environnement médical (par exemple, le cabinet d’un médecin), mais qui est normale à d’autres moments. Ce phénomène peut être dû à l’anxiété ou au stress liés à l’environnement médical.
• Hypertension masquée : contrairement à l’hypertension de la blouse blanche, l’hypertension masquée se produit lorsque la pression artérielle est normale dans un environnement clinique, mais qu’elle augmente en dehors de cet environnement. Ce type d’hypertension peut passer inaperçu sans un suivi régulier en dehors des visites médicales.
• Hypertension gestationnelle : l’hypertension est responsable d’environ 15 % des décès maternels aux États-Unis, ce qui en fait la deuxième cause de mortalité maternelle. Selon l’OMS, l’hypertension gestationnelle est la troisième cause mondiale de mortalité maternelle. L’hypertension gestationnelle, également connue sous le nom d’hypertension induite par la grossesse, se caractérise par une hypertension artérielle (pression systolique égale ou supérieure à 140 mm Hg et/ou pression diastolique égale ou supérieure à 90 mm Hg) qui apparaît après 20 semaines de gestation chez les femmes qui ne souffraient pas d’hypertension avant la grossesse. Elle survient dans 6 à 10 % des grossesses et peut entraîner des complications pour la mère et le bébé si elle n’est pas correctement prise en charge.
Quels sont les symptômes et les signes précoces de l’hypertension ?
L’hypertension artérielle, en particulier l’hypertension primaire, ne présente généralement aucun symptôme. Elle peut donc passer inaperçue jusqu’à ce qu’un examen médical soit effectué ou que des complications apparaissent, telles qu’une maladie cardiaque ou des problèmes rénaux. Les symptômes couramment attribués, comme les maux de tête, les saignements de nez, les vertiges, les rougeurs du visage et la fatigue, ne sont pas des indicateurs fiables, car ils se produisent tout aussi souvent chez les personnes dont la tension artérielle est normale.
Toutefois, certains signes et symptômes se manifestent dans certains types d’hypertension.
Les signes qui suggèrent la nécessité de rechercher les causes secondaires de l’hypertension sont les suivants :
• Hypertension résistante.
• Augmentation soudaine de la pression artérielle chez une personne dont les chiffres étaient auparavant stables.
• Hypertension apparaissant avant la puberté.
• Une tension artérielle qui ne baisse pas ou qui baisse à l’inverse. La pression artérielle en cas de chute inversée est plus élevée la nuit que le jour. La tension artérielle sans chute reste inchangée tout au long de la nuit, même si elle est censée diminuer.
Les personnes souffrant d’hypertension maligne peuvent présenter les symptômes suivants :
• Maux de tête intenses.
• Nausées et vomissements.
• Confusion.
• Changements dans la vision, tels qu’une vision floue.
• Saignements de nez.
• Crise d’épilepsie.
• Faiblesse ou engourdissement des bras, des jambes, du visage et d’autres parties du corps.
• Essoufflement.
Les urgences hypertensives surviennent lorsque la pression artérielle augmente rapidement en peu de temps. Ce phénomène peut endommager les organes car il resserre les vaisseaux sanguins, ce qui entraîne une réduction du flux sanguin et de l’apport d’oxygène. Les symptômes de lésions des organes vitaux peuvent se manifester par des maux de tête, une vision floue, des difficultés respiratoires et une gêne thoracique. Les petits vaisseaux sanguins peuvent également être endommagés, entraînant la mort des tissus, appelée nécrose fibrinoïde.
Quelles sont les causes de l’hypertension ?
Bien que sa cause exacte soit inconnue, le risque d’hypertension primaire est influencé par la génétique, l’âge et le mode de vie, notamment l’alimentation et l’activité physique. En outre, avec l’âge, les vaisseaux sanguins ont tendance à se rigidifier, ce qui augmente la pression artérielle.
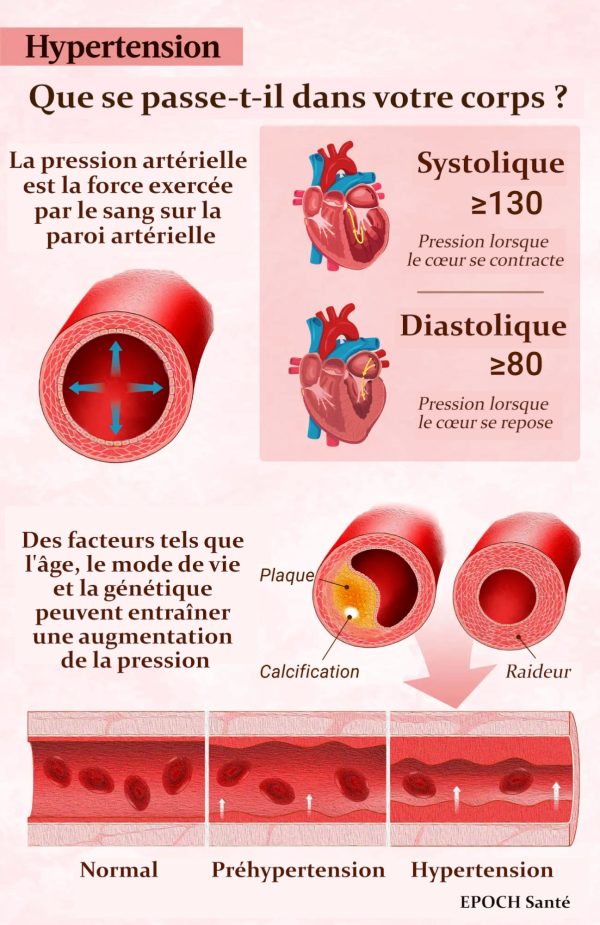
Hypertension secondaire
En ce qui concerne l’hypertension secondaire, de nombreuses conditions médicales peuvent conduire à son développement :
• Néphropathie diabétique.
• Maladie rénale chronique.
• Glomérulonéphrite, une maladie rénale impliquant une inflammation des glomérules.
• Maladies interstitielles du parenchyme rénal (maladies rénales qui se développent dans la partie fonctionnelle du rein).
• Aldostéronisme primaire (syndrome de Conn, surproduction d’une hormone).
• Syndrome de Cushing.
• Rétrécissement de l’aorte.
• Rétrécissement d’une ou des deux artères rénales.
• Apnée obstructive du sommeil.
• Syndrome des ovaires polykystiques.
• Prééclampsie.
Certains médicaments et d’autres substances peuvent également être à l’origine de la maladie :
• Les anti-inflammatoires non stéroïdiens (AINS).
• Les antiacides contenant du sodium.
• Certains suppléments à base de plantes, tels que le millepertuis.
• Les corticostéroïdes systémiques.
• Les antidépresseurs, tels que les inhibiteurs de la monoamine oxydase.
• Les drogues récréatives comme la cocaïne et la méthamphétamine.
• La nicotine.
• L’alcool.
• Œstrogènes, androgènes et contraceptifs oraux.
Quels sont les stades de l’hypertension ?
Selon les directives de l’American College of Cardiology (ACC), mais également en France, l’hypertension est classée et échelonnée comme suit :
• Normale : la pression artérielle systolique (PAS) est inférieure à 120 mm Hg, ET la pression artérielle diastolique (PAD) est inférieure à 80 mm Hg.
• Élevée : la tension artérielle systolique est comprise entre 120 et 129 mm Hg, ET la tension artérielle diastolique est inférieure à 80 mm Hg.
• Hypertension de stade 1 : la pression artérielle systolique est comprise entre 130 et 139 mm Hg, OU la pression artérielle diastolique est comprise entre 80 et 89 mm Hg.
• Hypertension de stade 2 : la pression artérielle systolique est égale ou supérieure à 140 mm Hg, OU la pression artérielle diastolique est égale ou supérieure à 90 mm Hg.
• Crise d’hypertension : PAS égale ou supérieure à 180 mmHg, ET/OU PAD égale ou supérieure à 120 mmHg.

Qui est exposé au risque d’hypertension ?
Les facteurs qui augmentent le risque d’hypertension sont les suivants :
• Surpoids ou obésité.
• Sexe : les hommes sont plus susceptibles de développer une hypertension à l’âge moyen, tandis que les femmes plus âgées sont plus susceptibles que les hommes de la développer.
• Âge : selon la NHANES (La National Health and Nutrition Examination Survey est un programme de recherche par enquête sur la nutrition aux États-Unis), la prévalence de l’hypertension chez les adultes américains âgés de 60 ans et plus était d’environ 73 % chez les femmes et de plus de 75 % chez les hommes. Pour les Américains âgés de 55 à 65 ans, le risque de développer une hypertension au cours de leur vie est supérieur à 90 %.
En France, selon l’enquête nationale ESTEBAN, la prévalence de l’HTA était de 32,3 % [IC 95 % : 29,7–34,9]. Elle était plus élevée chez les hommes que chez les femmes (37,5 % contre 27,4 % respectivement) et augmentait avec l’âge. Elle concernerait ainsi moins de 10 % des 18–34 ans contre plus de 65 % après 65 ans.
• Consommation excessive d’alcool : une quantité supérieure à un verre par jour pour les femmes ou à deux verres pour les hommes est considérée comme excessive.
• Le régime alimentaire : les personnes qui consomment beaucoup d’aliments transformés ou qui suivent un régime riche en sel, en graisses et en sucres sont plus à risque.
• Le manque d’activité physique.
• Le stress : le stress entraîne généralement une augmentation temporaire de la tension artérielle. L’hypertension artérielle revient généralement à la normale une fois que la situation stressante a disparu (comme dans le cas de l’hypertension artérielle de la blouse blanche). Cependant, les personnes qui sont continuellement stressées ou qui ont vécu des événements stressants et traumatisants, en particulier pendant l’enfance, présentent un risque accru.
• Des antécédents familiaux d’hypertension artérielle.
• Diabète.
• Tabagisme.
• Taux élevés d’acide urique sérique : un taux élevé d’acide urique sérique s’est avéré être un facteur prédictif du développement de l’hypertension.
• Travail posté : les personnes qui travaillent tôt ou tard sont plus à risque.
Comment l’hypertension est-elle diagnostiquée ?
Avant de diagnostiquer l’hypertension, le médecin mesurera probablement la tension artérielle à plusieurs reprises, car elle peut varier au cours de la journée. Les adultes de plus de 18 ans devraient subir un contrôle annuel de leur tension artérielle, et un contrôle plus fréquent pour ceux qui ont des antécédents de tension artérielle élevée ou des facteurs de risque. Il est conseillé d’effectuer au moins deux mesures en cabinet à deux occasions distinctes pour diagnostiquer l’hypertension artérielle. Elle préconise également d’utiliser des mesures de tension artérielle plus élevées et de classer les patients dans des stades plus élevés afin de garantir un traitement médical approprié.
Les mesures de la tension artérielle effectuées à domicile sont souvent plus précises que celles effectuées dans un cabinet médical. Lorsque l’on mesure soi-même sa tension artérielle, il convient d’utiliser un tensiomètre de haute qualité, doté d’un brassard de taille appropriée et d’un affichage numérique.
Certains tests et méthodes de surveillance permettent de mesurer la tension artérielle et le taux de cholestérol et de vérifier la présence de maladies cardiaques, rénales et autres, ainsi que de lésions des organes terminaux. Ces tests sont les suivants :
• La surveillance ambulatoire de la pression artérielle (MAPA) : la MAPA est recommandée dans certains cas car elle donne une vue d’ensemble des niveaux de tension artérielle. Elle implique le port d’un petit moniteur alimenté par une batterie pendant 24 heures au cours des activités quotidiennes. La MAPA (Mesure ambulatoire de la pression artérielle) est utile lorsqu’un patient présente des symptômes tels que des vertiges lorsqu’il prend des médicaments contre la tension artérielle ou lorsque les mesures sont plus élevées au cabinet du médecin qu’à la maison. Elle est considérée comme l’étalon-or pour l’évaluation de la tension artérielle.
• Électrocardiogramme (ECG) à 12 dérivations : l’électrocardiogramme (ECG) standard à 12 dérivations est un enregistrement graphique de l’activité électrique générée par le muscle cardiaque à chaque cycle. Cette activité électrique est détectée à travers la peau à l’aide d’électrodes positionnées sur la poitrine et au niveau des extrémités (membres). L’activité électrique est amplifiée par l’électrocardiographe et imprimée sous forme de graphique avec le temps en abscisse et l’amplitude électrique en ordonnée graphiques, identifiant toute irrégularité dans le rythme, la conduction ou la structure, ainsi que l’hypertrophie ventriculaire gauche.
• Examen du fond de l’œil : examen utilisant une lentille grossissante et une lumière pour inspecter le fond de l’œil, la surface interne arrière. Elle permet de détecter des signes de problèmes de vaisseaux sanguins dans la rétine et des problèmes au niveau de la macula, la partie centrale de la rétine.
• Ratio albumine-créatinine dans l’urine (RAC): le RAC mesure la quantité d’albumine (un type de protéine) par rapport à la quantité de créatinine (un déchet) dans un échantillon d’urine. Ce rapport est utilisé pour détecter les lésions rénales.
• Test de l’indice brachial de la cheville (ABI) : ce test compare la pression sanguine entre les membres supérieurs et inférieurs. Il peut indiquer la présence d’une maladie artérielle périphérique.
Les examens d’imagerie peuvent comprendre :
• Échographie Doppler de la carotide : l’échographie Doppler carotidienne permet d’évaluer l’athérosclérose dans l’artère carotide.
• Echocardiographie : il s’agit d’une échographie du cœur.
• Tests d’imagerie cérébrale : il peut s’agir d’une tomodensitométrie (TDM), d’une imagerie par résonance magnétique fonctionnelle (IRMf) et d’une tomographie par émission de positons (TEP).
Le médecin peut également procéder à un bilan sanguin complet, comprenant les éléments suivants :
• Une numération formule sanguine (NFS) : ce test mesure les différents types de cellules dans le sang, y compris les globules rouges, les globules blancs et les plaquettes.
• La vitesse de sédimentation des érythrocytes (VS) : ce test mesure la vitesse à laquelle les érythrocytes (globules rouges) se déposent dans un tube au fil du temps. Il est souvent utilisé comme indicateur non spécifique de l’inflammation dans l’organisme.
• Créatinine et débit de filtration glomérulaire estimé (DFGe) : ces tests permettent d’évaluer la fonction rénale. Le calcul du DFGe utilise les niveaux de créatinine, l’âge et le sexe pour estimer la capacité des reins à filtrer les déchets.
• Panel d’électrolytes : ce panel comprend des tests pour le sodium, le potassium, le chlorure, le bicarbonate et d’autres électrolytes dans le sang.
• Dosage de l’hémoglobine glyquée (HbA1c) : le test sanguin HbA1c aide à diagnostiquer le diabète de type 2 et à suivre la gestion de la glycémie chez les diabétiques.
• Profil thyroïdien : il comprend des tests pour les hormones thyroïdiennes telles que la thyréostimuline (TSH). Il permet de diagnostiquer les troubles thyroïdiens, notamment l’hypothyroïdie et l’hyperthyroïdie, qui peuvent être à l’origine de l’hypertension.
• Analyse du taux de cholestérol sanguin.
• Analyse de l’acide urique sérique : ce test mesure le taux d’acide urique dans le sang.
Quelles sont les complications possibles de l’hypertension ?
L’hypertension n’est généralement pas une préoccupation immédiate pour la plupart des individus, car elle est habituellement asymptomatique. Cependant, elle devient inquiétante lorsque la pression artérielle reste constamment élevée pendant de longues périodes, souvent pendant 10 ans ou plus. À ce stade, le risque de complications, telles que des événements cardiovasculaires graves, augmente considérablement.
Les complications possibles de l’hypertension sont les suivantes :
• Maladies cardiovasculaires : l’hypertension est le principal facteur de risque des maladies cardiovasculaires.
• Angine de poitrine : il s’agit d’une douleur thoracique résultant d’un rétrécissement des vaisseaux sanguins ou d’un affaiblissement du muscle cardiaque.
• Crise cardiaque : lorsque le flux sanguin vers le cœur est obstrué, le muscle cardiaque commence à dépérir en raison d’un manque d’oxygène. Plus l’obstruction persiste, plus les lésions cardiaques sont graves.
• Insuffisance cardiaque : le cœur n’a plus la capacité de faire circuler le sang et l’oxygène vers les autres organes de manière adéquate.
• Insuffisance rénale : l’insuffisance rénale survient lorsque les reins ne parviennent pas à filtrer efficacement les déchets métaboliques de la circulation sanguine.
• Accident vasculaire cérébral (AVC).
• Crises d’épilepsie.
• Maladie artérielle périphérique : cette affection se caractérise par un rétrécissement des artères qui limite la circulation sanguine dans les membres.
• Démence vasculaire et troubles de la mémoire : la démence vasculaire résulte d’une réduction de la circulation sanguine, de l’oxygène et des nutriments dans certaines parties du cerveau en raison de blocages ou de restrictions, ce qui entraîne un déclin des capacités cognitives. La mémoire peut également être altérée.
• Athérosclérose : il s’agit de l’épaississement ou du durcissement des artères dû à l’accumulation de plaque dans leur paroi interne. L’hypertension artérielle contribue à l’épaississement de la paroi des vaisseaux et augmente le risque d’athérosclérose.
• Cécité permanente : l’hypertension peut endommager les vaisseaux sanguins de l’œil.
• Œdème pulmonaire : il s’agit d’une accumulation inhabituelle de liquide dans les poumons. Il peut être causé par l’hypertension artérielle, qui aggrave le dysfonctionnement diastolique du cœur, ou par une insuffisance cardiaque congestive due à une hypertension soudaine.
• Anévrisme aortique : il s’agit d’un renflement ou d’un gonflement qui peut se former n’importe où le long de l’aorte, la plus grande artère du corps, responsable du transport du sang riche en oxygène du cœur vers le corps. Cette affection est dangereuse, car l’anévrisme peut grossir et se rompre, provoquant une hémorragie interne grave et des complications potentiellement mortelles.
• Lésions nerveuses chez les patients atteints de diabète de type 1.
• Dysfonctionnement érectile.
Quels sont les traitements de l’hypertension ?
Les origines précises de l’hypertension primaire n’ayant pas encore été identifiées, cette forme d’hypertension est actuellement incurable. Néanmoins, une prise en charge efficace est possible grâce à une combinaison d’interventions pharmacologiques et non pharmacologiques.
Par ailleurs, l’hypertension secondaire peut être atténuée en s’attaquant à ses causes sous-jacentes et en mettant en œuvre un grand nombre des approches thérapeutiques utilisées pour l’hypertension primaire. L’objectif du traitement est de faire baisser la tension artérielle et de réduire le risque de complications.
Dans les situations d’urgence liées à l’hypertension, il est essentiel de réduire rapidement la pression artérielle. Les patients sont généralement traités dans les unités de soins intensifs des hôpitaux à l’aide de médicaments tels que le fénoldopam, le nitroprussiate de sodium, la nicardipine ou le labétalol, qui sont généralement administrés par voie intraveineuse.
En fonction de la tension artérielle, le médecin peut recommander l’une des options suivantes ou une combinaison de celles-ci.
1. Modifications du mode de vie
Il est conseillé aux personnes souffrant d’hypertension artérielle de modifier leur mode de vie, indépendamment de leur âge, de leur sexe, de la présence d’autres problèmes de santé ou du niveau de risque cardiovasculaire. À eux seuls, les changements de mode de vie peuvent entraîner une diminution de 15 % de tous les incidents liés aux maladies cardiovasculaires. En voici quelques exemples :
• Une alimentation saine : le régime alimentaire doit être riche en potassium et en fibres. Parmi les exemples de régimes, on peut citer les plans alimentaires DASH (Dietary Approaches to Stop Hypertension) et le régime méditerranéen. Le régime DASH permet de réduire l’hypertension artérielle et d’améliorer le taux de cholestérol, réduisant ainsi le risque de maladies cardiaques. Il met l’accent sur les légumes, les fruits, les céréales complètes, les protéines maigres et les graisses saines, tout en limitant les graisses saturées, les boissons sucrées et les sucreries.
• Hydratation.
• Exercice régulier : faire au moins 40 minutes d’exercice aérobique modéré à vigoureux trois ou quatre jours par semaine.
• Éviter de fumer et tout usage de tabac.
• Arrêter ou limiter la consommation d’alcool à un verre par jour pour les femmes et deux pour les hommes.
• Il peut être conseillé de limiter la consommation de sodium à moins de 1500 milligrammes par jour.
• Gestion du stress.
• Le maintien d’un poids corporel sain : la perte de poids est liée à une réduction d’environ 2,5/1,5 mm Hg de la pression artérielle pour chaque kilogramme perdu.
• Limiter la consommation de caféine.
• Un temps de sommeil suffisant : il est recommandé de dormir sept à huit heures par nuit.
2. Médicaments
Le médecin recommandera généralement des changements de mode de vie et contrôlera la tension artérielle à plusieurs reprises avant d’envisager un traitement médicamenteux. Cependant, si les mesures indiquent régulièrement une pression systolique de 130 mm Hg ou plus ou une pression diastolique de 80 ou plus, le médecin peut recommander de prendre des médicaments dès le début. On doit souvent prendre deux ou plusieurs médicaments en même temps.
Les différents types de médicaments contre l’hypertension sont les suivants :
• Les inhibiteurs de l’enzyme de conversion de l’angiotensine (ECA) réduisent certaines substances chimiques qui resserrent les vaisseaux sanguins, ce qui permet une circulation sanguine plus fluide et une meilleure efficacité du pompage cardiaque. Le captopril en est un exemple.
• Les bloqueurs des bêta-adrénorécepteurs agissent en relaxant les vaisseaux sanguins et en ralentissant le rythme cardiaque, en réduisant le débit cardiaque et en améliorant le flux sanguin. Le labétalol en est un exemple.
• Les inhibiteurs calciques agissent en empêchant le calcium de pénétrer dans certaines cellules musculaires des vaisseaux sanguins, ce qui provoque la dilatation des vaisseaux sanguins. Il en existe trois types : les dihydropyridines, les dérivés de la phénylalkylamine et les benzothiazépines. L’amlodipine et la nicardipine en sont des exemples.
• Les bloqueurs alpha-adrénergiques à action périphérique (alpha-bloquants) détendent les vaisseaux sanguins, facilitant ainsi la circulation du sang dans tout l’organisme. La prazosine en est un exemple.
• Les antagonistes des récepteurs de l’angiotensine II (ARA II) bloquent l’action de l’hormone naturelle angiotensine II, qui resserre les vaisseaux sanguins, favorisant ainsi une circulation sanguine plus fluide et une meilleure efficacité cardiaque. Le losartan en est un exemple.
• Les vasodilatateurs détendent les vaisseaux sanguins, facilitant ainsi la circulation du sang. Le nitroprussiate en est un exemple.
• Les alpha-adrénergiques à action centrale diminuent la fréquence cardiaque et détendent les vaisseaux sanguins, facilitant ainsi la circulation du sang. Ils sont actuellement moins utilisés qu’auparavant en raison d’un risque d’hypertension de rebond.
• Les inhibiteurs de la rénine réduisent la rénine, qui joue un rôle important dans la production d’angiotensine II, entraînant ainsi un relâchement des vaisseaux et une amélioration du pompage cardiaque. L’aliskiren en est un exemple.
• Les diurétiques agissent sur les reins pour éliminer l’excès d’eau et de sel de l’organisme par l’urine. Le diurétique le plus souvent utilisé est le thiazide.
Selon des recommandations récentes, s’il n’y a pas de raisons sérieuses de privilégier d’autres médicaments, la préférence initiale devrait aller à un diurétique thiazidique, un inhibiteur calcique, un inhibiteur de l’enzyme de conversion (ECA) ou un antagonistes des récepteurs de l’angiotensine II (ARA II).
3. Autres méthodes
En Europe et en Australie, la dénervation rénale, ou ablation par radiofréquence des nerfs sympathiques de l’artère rénale par cathéter percutané, est utilisée pour traiter l’hypertension résistante. Cependant, bien qu’elle permette d’abaisser la pression artérielle avec succès, son efficacité dans la réduction des événements cardiovasculaires majeurs est encore incertaine. Par conséquent, cette procédure doit être considérée comme expérimentale et réservée aux centres disposant d’une grande expertise.
La thérapie d’activation par stimulation du baroréflexe est une autre nouvelle méthode de traitement de l’hypertension résistante. Une étude de 2017 portant sur 383 patients a démontré qu’environ 25 % d’entre eux ont réduit leur nombre de médicaments de six à trois en moyenne après avoir suivi cette thérapie. Bien que des effets secondaires temporaires puissent survenir, ils disparaissent généralement d’eux-mêmes et ne nécessitent pas d’interventions spécifiques. Au cours d’un suivi de six ans, cette thérapie a conservé son efficacité dans la réduction de la pression artérielle sans problèmes de sécurité significatifs.
Comment l’état d’esprit affecte-t-il l’hypertension ?
L’état d’esprit peut jouer un rôle important dans l’hypertension, tant au niveau de son développement que de sa prise en charge. Un état d’esprit négatif peut conduire à l’anxiété, à la tristesse et au désespoir, créant ainsi un cycle négatif d’émotions. À leur tour, les émotions négatives déclenchent la libération d’hormones de stress et une réponse physique au stress, entraînant une accélération du rythme cardiaque et une augmentation de la tension artérielle.
Le stress chronique ou la négativité peuvent également entraîner une réaction de stress hyperactive dans l’organisme, ce qui peut faire monter la tension artérielle. Dans une étude réalisée en 2023, les premiers intervenants qui ont déclaré avoir un état d’esprit négatif face au stress ont également fait état d’une prévalence plus élevée de l’hypertension. Toutefois, un état d’esprit positif peut rendre une personne plus proactive et la motiver à gérer et à réduire le stress de manière efficace. Une méta-analyse de 2019 portant sur 15 études impliquant près de 230.000 participants a révélé qu’un état d’esprit optimiste était associé à un risque plus faible de crise cardiaque, d’accident vasculaire cérébral et de mortalité toutes causes confondues.
L’état d’esprit peut également influencer les choix et les changements de mode de vie qui ont une incidence sur la tension artérielle. Par exemple, un état d’esprit positif à l’égard de l’exercice physique et d’une alimentation saine peut encourager les individus à pratiquer une activité physique régulière et à avoir une alimentation équilibrée. Il peut également améliorer l’adhésion aux plans de traitement et aux médicaments. Le fait de croire en l’efficacité des médicaments et d’avoir une attitude positive à l’égard du traitement peut conduire à une meilleure observance des régimes médicamenteux prescrits.
Quelles sont les approches naturelles de l’hypertension ?
Avant d’utiliser l’une des approches naturelles ci-dessous pour traiter l’hypertension, il est préférable de consulter un professionnel de santé.
1. Herbes médicinales
• Ail (Allium sativum) : l’ail peut aider à prévenir des maladies courantes telles que le cancer, les problèmes cardiaques et métaboliques, l’hypertension artérielle et le diabète. Ces avantages découlent des propriétés antioxydantes, anti-inflammatoires et réductrices de lipides de l’ail. En 2019, une méta-analyse de douze études portant sur 553 participants souffrant d’hypertension a révélé que les suppléments d’ail pouvaient réduire la pression systolique d’environ 8,3 mm Hg et la pression diastolique d’environ 5,5 mm Hg, ce qui est comparable aux médicaments antihypertenseurs standard. Cette réduction est liée à une diminution de 16 à 40 % du risque cardiovasculaire. En outre, un type d’extrait d’ail vieilli a réduit la pression artérielle et amélioré la pression artérielle centrale, la pression du pouls, la vitesse de l’onde de pouls, la rigidité artérielle et la santé intestinale. Les chercheurs l’ont donc considéré comme sûr et efficace dans le traitement de l’hypertension.
• Oignon (Allium cepa) : dans une étude réalisée en 2015 sur 70 participants, un groupe a reçu 162 milligrammes par jour de quercétine, pigment provenant d’un extrait de la pelure d’oignon réduite en poudre, et un autre groupe a reçu un placebo. Chaque groupe a suivi un traitement de six semaines, suivi d’une période d’élimination de six semaines. Parmi les personnes souffrant d’hypertension, le groupe prenant de la quercétine a connu une diminution de 3,6 mm Hg de la pression systolique sur 24 heures par rapport au groupe placebo. La quercétine a également réduit de manière significative la pression systolique diurne et nocturne chez les personnes hypertendues.
• Tulsi (Ocimum sanctum) : le tulsi, ou basilic sacré, est une plante médicinale très appréciée en médecine ayurvédique. Il peut atténuer le stress métabolique en normalisant la glycémie, la tension artérielle et les taux de lipides. Une revue systématique de 2017 portant sur 24 études humaines a révélé que deux études ont fait état d’améliorations significatives de la tension artérielle chez des participants hypertendus ayant reçu 30 millilitres de jus de feuilles de tulsi frais une ou deux fois par jour pendant 10 et 12 jours, respectivement.
2. Suppléments
• Vitamine C : la vitamine C peut réduire la tension artérielle chez les personnes souffrant de tension artérielle normale ou élevée. Une étude réalisée en 2002 sur des personnes atteintes de diabète de type 2 a comparé les effets d’une dose quotidienne de 500 mg de suppléments de vitamine C à ceux d’un placebo pendant un mois et a constaté une réduction notable de la tension artérielle de 9,9/4,4 mm Hg. Les chercheurs ont estimé que la supplémentation en vitamine C était prometteuse en tant que traitement d’appoint rentable et bénéfique. Dans une étude réalisée en 2020, la supplémentation en vitamine C a également entraîné une baisse notable de la tension artérielle chez des personnes souffrant d’hypertension essentielle (primaire).
• L’huile de poisson : l’huile de poisson est riche en acides gras oméga-3, en particulier en acide eicosapentaénoïque (EPA) et en acide docosahexaénoïque (DHA). Une méta-analyse réalisée en 2022 a révélé que les personnes qui consommaient régulièrement 2 à 3 g par jour d’un mélange des deux acides gras oméga-3 présentaient une réduction moyenne de 2 mm Hg de leur pression systolique et diastolique par rapport à celles qui ne consommaient pas d’EPA ou de DHA. En outre, une consommation d’acides gras oméga-3 supérieure aux 3 grammes recommandés par jour pourrait présenter des avantages supplémentaires en termes de réduction de la pression artérielle, en particulier pour les personnes présentant un risque élevé de maladies cardiovasculaires.
• Coenzyme Q10 (CoQ10) : la coenzyme Q10 est un antioxydant naturel présent dans l’organisme, en particulier dans les mitochondries des cellules. Elle joue un rôle crucial dans la production d’énergie. Les suppléments de coenzyme Q10 sont couramment utilisés pour soutenir la santé cardiovasculaire. Dans une étude réalisée en 1999, 30 patients ont reçu 60 mg de CoQ10 deux fois par jour pendant huit semaines. Les résultats ont montré une réduction de 16 mm Hg de la pression systolique et de 9 mm Hg de la pression diastolique.
3. Régime alimentaire
• Chocolat noir et produits à base de cacao : le chocolat noir et les produits à base de cacao sont riches en composés chimiques appelés flavanols, dont il a été démontré qu’ils augmentent la production d’oxyde nitrique endothélial, entraînant une vasodilatation et, par conséquent, une réduction de la pression artérielle. Une méta-analyse de 2017 portant sur 40 comparaisons de traitements a montré une diminution statistiquement significative mais modeste de la pression artérielle (systolique et diastolique) de 1,8 mm Hg. Bien que faible, cette réduction pourrait compléter les traitements existants et potentiellement réduire le risque de maladie cardiovasculaire.
• Le thé vert : le thé vert est riche en polyphénols, notamment en flavanols, flavandiols, flavonoïdes et acides phénoliques. Une méta-analyse de neuf études réalisée en 2023 a révélé que la consommation de thé vert réduisait la pression systolique de 2,99 mm Hg et la pression diastolique de 0,95 mm Hg chez des personnes en bonne santé.
• Infusion d’hibiscus : une méta-analyse réalisée en 2022 a montré que l’infusion d’hibiscus avait un effet prononcé sur la réduction de la pression systolique. En outre, il réduit efficacement les taux de lipoprotéines de basse densité (LDL) par rapport à d’autres infusions.
4. Pratiques fondées sur la pleine conscience
Les pratiques fondées sur la pleine conscience, notamment la méditation, le yoga et la thérapie cognitive fondée sur la pleine conscience, sont également efficaces pour abaisser la tension artérielle. Une méta-analyse de 12 essais réalisée en 2024 a démontré une diminution de la pression systolique (avec une différence moyenne de 9,12 mm Hg) et de la pression diastolique (avec une différence moyenne de 5,66 mm Hg). Un impact plus important a été observé chez les personnes dont les niveaux de pression artérielle avant l’intervention étaient plus élevés.
5. Médecine et pratiques traditionnelles chinoises
• Qigong : cette ancienne pratique chinoise comprend des poses, de la méditation et des exercices de respiration pour faire circuler le qi, ou énergie, dans le corps. Une méta-analyse de 2007 portant sur deux essais comportant suffisamment de données a montré que le qigong avait réduit la pression systolique de 12,1 mm Hg et la pression diastolique de 8,5 mm Hg. Dans deux autres essais, le qigong a été comparé à une liste d’attente et a démontré une réduction significative de la pression artérielle systolique avec une différence moyenne pondérée de 18,5 mm Hg. Une méta-analyse de 2015 portant sur 20 essais a révélé que le qigong réduisait significativement la pression systolique par rapport à l’absence d’intervention, avec une différence moyenne pondérée de 17,40 mm Hg.
• Acupuncture : l’acupuncture peut réduire efficacement la tension artérielle et être utilisée seule ou en association avec des médicaments antihypertenseurs, ce qui permet de réduire considérablement la dose de médicaments et les effets secondaires qui y sont associés. Toutefois, cette modalité doit être utilisée avec prudence, car l’acupuncture peut parfois entraîner une chute soudaine de la tension artérielle. Une méta-analyse de 2022 portant sur 10 essais impliquant 1196 patients a montré que l’acupuncture était plus efficace qu’un placebo, qu’aucun traitement ou qu’une intervention sur le mode de vie dans le traitement de l’hypertension de grade 1. L’analyse a montré des améliorations significatives des pressions systolique et diastolique (avec des réductions moyennes de 3,62 mm Hg et 3,12 mm Hg, respectivement) et de l’efficacité du traitement, avec des effets indésirables minimes.
• Moxibustion : la moxibustion est une thérapie de médecine traditionnelle chinoise qui consiste à brûler de l’armoise séchée (Artemisia vulgaris) près de points d’acupuncture spécifiques sur le corps. Une méta-analyse de 2021 portant sur 18 essais contrôlés randomisés a révélé que la moxibustion réduisait la pression systolique de 7,85 mm Hg et la pression diastolique de 4,09 mm Hg chez les patients souffrant d’hypertension primaire, sur une durée médiane de quatre mois.
Comment prévenir l’hypertension ?
La clé de la prévention de l’hypertension est l’adoption d’un mode de vie sain :
En adoptant un régime alimentaire équilibré avec moins de sel et plus de potassium et en suivant des plans de repas tels que le régime DASH et le régime méditerranéen. L’American Heart Association (Association américaine de cardiologie) conseille de limiter l’apport quotidien en sodium à 2300 mg et suggère que la plupart des adultes visent une limite idéale de 1500 mg par jour. Toutefois, des données contradictoires indiquent que les agences de santé limitent peut-être trop l’apport en sel et que notre organisme fonctionne mieux s’il en consomme davantage.
• Rester physiquement actif en faisant de l’exercice 30 minutes par jour, cinq jours par semaine.
• Maintenir un poids sain.
• Limiter la consommation d’alcool.
• Éviter de fumer.
• Dormir suffisamment et un sommeil de bonne qualité.
• Contrôler régulièrement sa tension artérielle.
Comment pouvez-vous nous aider à vous tenir informés ?
Epoch Times est un média libre et indépendant, ne recevant aucune aide publique et n’appartenant à aucun parti politique ou groupe financier. Depuis notre création, nous faisons face à des attaques déloyales pour faire taire nos informations portant notamment sur les questions de droits de l'homme en Chine. C'est pourquoi, nous comptons sur votre soutien pour défendre notre journalisme indépendant et pour continuer, grâce à vous, à faire connaître la vérité.















