La neuropathie périphérique est un trouble neurologique grave et complexe qui touche 20 à 30 millions de personnes aux États-Unis. En France, on estime qu’entre 2 % et 8 % de la population est touchée par ce problème de santé.
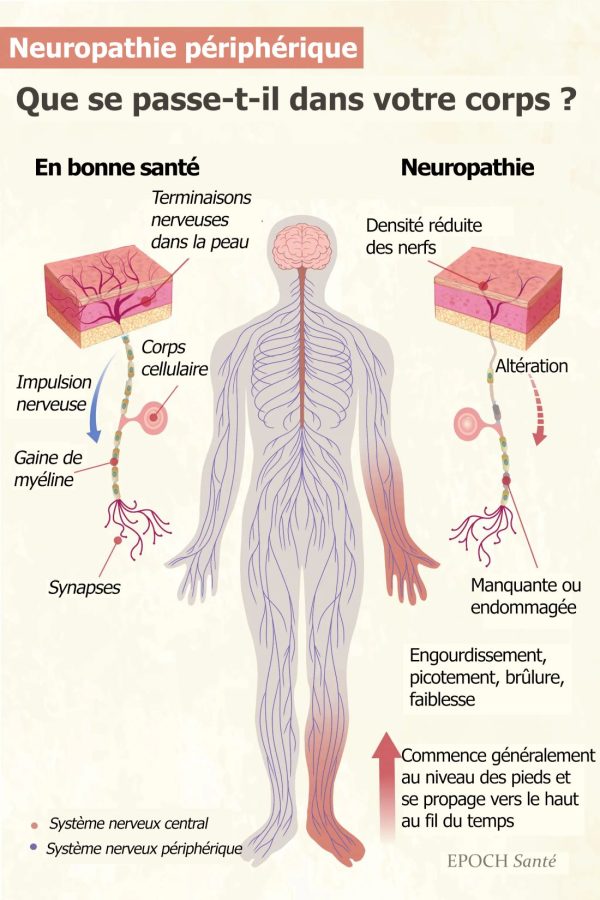
Elle endommage les nerfs situés en dehors du cerveau et de la moelle épinière, principalement au niveau des pieds et des mains. Les symptômes tels que l’engourdissement, les picotements, les douleurs brûlantes et la faiblesse musculaire peuvent réduire considérablement la qualité de vie, rendant même les tâches les plus simples difficiles à accomplir.
Il est essentiel d’identifier et de traiter la cause profonde de la neuropathie périphérique pour éviter d’aggraver les lésions nerveuses et préserver la mobilité. Si elle n’est pas traitée, la neuropathie périphérique peut entraîner de graves complications, y compris le risque d’amputation d’un membre.
Quels sont les symptômes et les premiers signes de la neuropathie périphérique ?
La reconnaissance des symptômes de la neuropathie périphérique est nécessaire pour un diagnostic et un traitement précoces afin d’éviter des dommages irréversibles. Les signes précurseurs les plus courants sont un engourdissement qui peut donner l’impression de « marcher sur des oreillers » et des douleurs ou des sensations de brûlure dans les pieds ou les mains.
La neuropathie périphérique peut se manifester différemment selon la cause et le type de nerfs touchés. Les symptômes varient considérablement ; certaines personnes ressentent une douleur intense, tandis que d’autres peuvent ressentir un engourdissement accompagné d’une légère gêne. L’apparition peut être progressive, comme dans le cas de la neuropathie diabétique périphérique, ou soudaine, comme dans le cas de la neuropathie due à une exposition toxique ou du syndrome de Guillain-Barré.
En règle générale, la neuropathie périphérique suit le schéma « bas et gants », commençant par les pieds et progressant vers le haut, pour finir par affecter les mains. Ce schéma se produit parce que les nerfs les plus longs sont les plus susceptibles d’être endommagés en raison de problèmes tels que la réduction du flux sanguin et les perturbations métaboliques.
Les nerfs périphériques sont des nerfs sensoriels, moteurs et autonomes, dont les symptômes varient en fonction du type de nerf touché. La gravité et la progression des symptômes dépendent également du fait que les nerfs sont myélinisés (avec une gaine protectrice) ou non myélinisés. Les lésions peuvent être axonales ou démyélinisantes, affectant respectivement les fibres nerveuses ou la gaine de myéline.
Nerfs sensoriels
Ces nerfs transmettent des sensations telles que le toucher, la température et la douleur. De nombreux nerfs sensoriels, en particulier les fibres sensibles à la douleur, ne sont pas myélinisés et peuvent être affectés plus progressivement. Les lésions peuvent entraîner :
• Une sensation de picotement, souvent décrite comme « des fourmis dans les jambes ».
• Un engourdissement ou une perte totale de sensibilité.
• Une sensibilité accrue au toucher ou à la douleur (hyperesthésie) et une douleur causée par des choses qui ne font habituellement pas mal (allodynie).
• Problèmes d’équilibre ou de marche dus à une perte de conscience du corps (ataxie sensorielle).
• Sensations de douleurs profondes.
• Fatigue après une activité.
• Démangeaisons différentes des démangeaisons habituelles (démangeaisons neuropathiques).
Nerfs moteurs
Ces nerfs contrôlent les mouvements musculaires. La plupart des nerfs moteurs sont myélinisés, ce qui permet une conduction plus rapide du signal et une apparition potentiellement plus rapide des symptômes lorsqu’ils sont endommagés. En cas d’atteinte, les symptômes peuvent être les suivants :
• Faiblesse musculaire.
• Difficulté avec la motricité fine, comme boutonner une chemise.
• Difficulté à marcher ou à garder l’équilibre.
Nerfs autonomes
Ces nerfs régulent les fonctions involontaires et peuvent être myélinisés ou non. Les symptômes sont les suivants :
• Sensation de vertige en se levant.
• Digestion lente (gastroparésie).
• Constipation ou diarrhée.
• Problèmes de vessie.
• Dysfonctionnement sexuel.
• Vision floue.
• Sécheresse des yeux, de la bouche ou de la peau.
• Brûlures et rougeurs de la peau.
Quelles sont les causes de la neuropathie périphérique ?
La neuropathie périphérique n’est pas une affection unique, mais plutôt un groupe de troubles apparentés qui peuvent avoir des causes et des symptômes variés. La neuropathie périphérique survient lorsque les nerfs périphériques, qui relient le cerveau et la moelle épinière au reste du corps, sont endommagés. Ces lésions peuvent se produire par diverses voies métaboliques et cellulaires, affectant les nerfs de différentes manières mais conduisant finalement à des perturbations de la fonction nerveuse. Le développement est souvent complexe et implique probablement de multiples facteurs contributifs.
La liste suivante de mécanismes et de causes n’est pas exhaustive et les recherches en cours continuent d’apporter de nouvelles informations, mais certaines des principales causes sont les suivantes :
• Facteurs métaboliques : dans des conditions telles que le diabète de type 2 et le syndrome métabolique, des niveaux élevés de sucre et de lipides dans le sang peuvent perturber la fonction nerveuse et réduire le flux sanguin vers les nerfs. Dans le cas du diabète de type 1, la carence en insuline et en peptide C, plutôt que l’excès de glucose seul, peut contribuer aux lésions nerveuses. Paradoxalement, la réduction rapide de la glycémie pendant le traitement peut entraîner une neuropathie induite par le traitement.
• Dysfonctionnement des mitochondries : les structures productrices d’énergie au sein des cellules, appelées mitochondries, peuvent mal fonctionner, ce qui entraîne une réduction de la production d’énergie et une augmentation des espèces réactives de l’oxygène (ROS) nuisibles. Bien que les ROS jouent un rôle important dans la signalisation cellulaire, un excès peut nuire aux cellules nerveuses.
• Mauvais pliage des protéines : les protéines mal repliées, telles que l’amyloïde, peuvent entraver l’irrigation sanguine, déclencher des inflammations et être toxiques pour les cellules nerveuses.
• Problèmes circulatoires : la réduction de la circulation sanguine due à des affections telles que la maladie artérielle périphérique limite l’oxygène et les nutriments aux nerfs.
• Causes à médiation immunitaire et auto-immunes : des maladies comme le syndrome de Guillain-Barré et le lupus impliquent que le système immunitaire attaque les nerfs. La neuropathie paranéoplasique survient lorsque la réponse immunitaire au cancer cible des nerfs sains. D’autres maladies auto-immunes, telles que le syndrome de Sjögren, la vascularite, la maladie de Crohn, la colite ulcéreuse, la sarcoïdose, la polyarthrite rhumatoïde et le rhumatisme psoriasique, provoquent indirectement des lésions nerveuses. Cela peut se produire par le biais d’une inflammation chronique, d’une compression nerveuse, d’une malabsorption des nutriments, d’une inflammation ou d’une lésion des vaisseaux sanguins, ou de granulomes qui compriment les nerfs ou perturbent leur approvisionnement en sang.
• Sensibilités liées au gluten : la maladie cœliaque et la sensibilité au gluten non cœliaque peuvent provoquer des lésions nerveuses par l’inflammation ou la malabsorption. Une étude a notamment révélé que 34 % des personnes atteintes de neuropathie idiopathique (inexpliquée) présentaient des signes de sensibilité au gluten et que 9 % d’entre elles avaient une maladie cœliaque confirmée par biopsie.
• Traumatisme physique : les blessures ou la pression exercée sur les nerfs dans le cadre d’affections telles que le syndrome du canal carpien, les tumeurs et les lésions par compression peuvent entraîner des lésions. es artérielles périphériques limite l’apport d’oxygène et de nutriments aux nerfs.
• Infections et réactions aux vaccins : les infections dues à certains virus ou bactéries, comme le virus de l’immunodéficience humaine (VIH), l’hépatite C, la maladie de Lyme, le zona, le Covid-19 et le Campylobacter jejuni, peuvent attaquer directement le tissu nerveux ou déclencher des réponses immunitaires qui endommagent les nerfs. Des cas de neuropathie périphérique ont également été signalés après une vaccination contre le Covid-19, le zona, le tétanos-diphtérie-coqueluche et la grippe.
• Expositions toxiques : les produits chimiques, les médicaments et les toxines environnementales peuvent endommager les nerfs. De nombreux médicaments, y compris certains médicaments de chimiothérapie, les antibiotiques et les médicaments cardiovasculaires et antiviraux, peuvent affecter les nerfs. Les métaux lourds, les solvants, les pesticides, les produits chimiques industriels et la consommation chronique d’alcool sont d’autres expositions toxiques.
• Troubles héréditaires : les maladies génétiques, comme la maladie de Charcot-Marie-Tooth (MCT), affectent le développement et la fonction des nerfs. La maladie de Charcot-Marie-Tooth entraîne souvent une faiblesse et une atrophie musculaires dans la partie inférieure des jambes et des pieds, ce qui provoque des voûtes plantaires élevées, des orteils en marteau et une décoloration de la peau. Dans les cas les plus graves, les muscles de la main peuvent également s’atrophier, ce qui fait que les doigts se recroquevillent en forme de « griffe ».
• Carences nutritionnelles : les carences en vitamines D, B1 (thiamine), B12 et E, ainsi qu’en cuivre et en folate, peuvent être à l’origine de la neuropathie périphérique. La malabsorption, la consommation chronique d’alcool et la chirurgie bariatrique aggravent ces carences. À l’inverse, un apport excessif en vitamine B6 peut provoquer une neuropathie.
• Maladies chroniques : des affections telles que l’insuffisance rénale, la goutte et les maladies thyroïdiennes peuvent entraîner des lésions nerveuses.
• Troubles des protéines sanguines et cancers : le myélome multiple et d’autres cancers du sang peuvent provoquer une accumulation anormale de protéines, appelée paraprotéinémie, qui peut endommager les nerfs ou les vaisseaux sanguins qui les alimentent.
Quels sont les types de neuropathie périphérique ?
Il existe de nombreux types de neuropathie périphérique. Elle est classée de plusieurs façons, notamment en fonction des nerfs touchés, des causes sous-jacentes et des caractéristiques des symptômes. Voici quelques-unes des classifications possibles de la neuropathie périphérique :
Distribution
• Mononeuropathie : affecte un seul nerf.
• Polyneuropathie : affecte plusieurs nerfs.
• Mononeuropathie multiple : affecte deux nerfs ou plus dans des zones différentes.
Fibres nerveuses affectées
• Neuropathie à grandes fibres : affecte les fibres nerveuses myélinisées de grande taille.
• Neuropathie à petites fibres : affecte les petites fibres nerveuses non myélinisées.
• Neuropathie à fibres mixtes : affecte à la fois les grandes et les petites fibres.
Fonction
• Neuropathie motrice : affecte les nerfs contrôlant les muscles
• Neuropathie sensorielle : affecte les nerfs transmettant l’information sensorielle
• Neuropathie autonome : affecte les nerfs contrôlant les fonctions involontaires.
• Neuropathie sensorimotrice : combinaison d’une atteinte des nerfs sensoriels et moteurs.
Cause
• Neuropathie acquise : causée par des facteurs environnementaux, des maladies, des infections, etc.
• Neuropathie héréditaire : causée par la génétique
• Neuropathie idiopathique : cause inconnue
Qui est exposé au risque de neuropathie périphérique ?
Le risque de neuropathie périphérique est influencé par divers facteurs, dont certains ne peuvent être changés (non modifiables) et d’autres peuvent potentiellement être contrôlés par des choix de style de vie (modifiables). Les facteurs qui augmentent le risque de développer une neuropathie périphérique sont les suivants :
• Âge : le risque de neuropathie périphérique augmente avec l’âge. Dans la population générale des États-Unis, la prévalence est d’environ 10,4 % chez les personnes âgées de 40 à 69 ans et de 26,8 % à 39,2 % chez les adultes plus âgés. Alors que certaines neuropathies héréditaires, comme la CMT, peuvent apparaître pendant l’enfance, d’autres neuropathies héréditaires peuvent se développer à l’âge adulte.
• Le sexe : les hommes sont beaucoup plus susceptibles que les femmes de développer une neuropathie périphérique, mais les femmes sont plus susceptibles de ressentir de la douleur.
• Taille : les personnes de grande taille sont beaucoup plus susceptibles de développer une neuropathie périphérique, probablement en raison de la plus grande longueur de leurs nerfs.
• Génétique : certaines sources de neuropathie, comme la CMT, l’amyloïdose familiale et la maladie de Fabry, peuvent être héritées.
• Diabète et maladies métaboliques : le prédiabète ou le diabète augmente considérablement le risque de développer une neuropathie périphérique. La prévalence de la neuropathie périphérique est plus de deux fois plus élevée chez les adultes âgés de 40 à 69 ans atteints de diabète que chez ceux qui ne le sont pas. Le risque augmente avec la durée de la maladie, plus de la moitié des diabétiques étant susceptibles de développer la maladie.
• Indice de masse corporelle (IMC) : un IMC élevé, calculé comme le poids (en kilogrammes) divisé par la taille au carré (en mètres), est un facteur de risque de développer une neuropathie périphérique.
• L’éducation : les recherches montrent que les personnes moins instruites sont plus susceptibles de développer une neuropathie périphérique.
• Le tabagisme : de nombreuses études – mais pas toutes – indiquent qu’un risque plus élevé de neuropathie périphérique est associé au tabagisme.
• Maladies circulatoires : les maladies affectant le cœur, les vaisseaux sanguins et la circulation peuvent augmenter le risque de neuropathie périphérique. Les maladies cardiovasculaires affectent le cœur et les vaisseaux sanguins, influençant la circulation générale. Des antécédents familiaux de maladies cardiovasculaires augmentent également le risque de développer une neuropathie périphérique.
Comment la neuropathie périphérique est-elle diagnostiquée ?
Un diagnostic précoce, l’identification de la cause et l’exclusion d’autres affections sont essentiels pour un traitement efficace. Le diagnostic de la neuropathie périphérique se fait par étapes.
Étape 1 : évaluation clinique
Au cours de la première étape, les symptômes sont évalués et une anamnèse détaillée est réalisée afin d’obtenir des informations sur la consommation d’alcool, les antécédents familiaux de neuropathie, les maladies ou vaccinations récentes et l’utilisation de médicaments neurotoxiques tels que les médicaments contre la goutte, les antiviraux et les chimiothérapies. En outre, des informations sur les transfusions sanguines, les antécédents sexuels et l’utilisation de drogues par voie intraveineuse sont recueillies afin de déterminer si le VIH et l’hépatite C sont des causes potentielles.
Les examens cliniques et neurologiques qui suivent évaluent la force musculaire, les réflexes et la sensibilité à la température, au toucher léger, à la position et aux vibrations. Le praticien tiendra compte de l’apparition et de la progression de la neuropathie périphérique , de la symétrie ou de l’asymétrie des symptômes, de leur localisation et des nerfs concernés, ce qui fournira des indices sur les causes sous-jacentes et le type de neuropathie.
Les personnes qui présentent des symptômes soudains, graves ou qui s’aggravent doivent être orientées d’urgence vers un neurologue afin de bénéficier d’un traitement rapide. Cela est particulièrement important pour les personnes qui présentent des lésions nerveuses dans plusieurs régions, des schémas inhabituels ou des symptômes uniquement moteurs ou autonomes sans changements sensoriels.
En l’absence d’indications sur la nécessité d’une orientation, cette évaluation initiale peut conduire à un diagnostic clinique de neuropathie périphérique. Cependant, même chez les diabétiques, des tests supplémentaires sont essentiels pour éliminer d’autres causes potentielles coexistantes.
Étape 2 : tests de laboratoire
Les examens de laboratoire permettent d’identifier les facteurs contributifs et d’exclure d’autres affections. En fonction de la présentation clinique du patient et des résultats du diagnostic, les analyses sanguines peuvent comprendre les éléments suivants :
• Une numération formule sanguine (NFS) pour évaluer l’état de santé général et détecter divers troubles.
• La vitesse de sédimentation des érythrocytes (ESR) pour détecter les inflammations.
• Un panel métabolique complet pour évaluer la glycémie, l’hémoglobine A1c, la fonction rénale et la fonction hépatique.
• Tests de la fonction thyroïdienne pour vérifier les troubles de la thyroïde.
• Vitamine B12 avec acide méthylmalonique et homocystéine pour identifier une carence en vitamine B12 et son impact potentiel.
• Vitamine B6 pour vérifier les carences ou les excès susceptibles d’affecter la fonction nerveuse.
• Immunofixation des protéines pour détecter les protéines anormales dans le sang.
• Divers tests d’auto-anticorps pour identifier les affections auto-immunes.
• Tests de vascularite pour détecter l’inflammation des vaisseaux sanguins.
• Des tests de dépistage de virus et de bactéries spécifiques afin d’écarter les infections suspectes susceptibles de provoquer une neuropathie.
• Métaux lourds pour vérifier l’exposition à des substances toxiques.
• Tests génétiques pour identifier les neuropathies héréditaire.
• Certains de ces tests peuvent être demandés par le médecin de premier recours ou par un neurologue sur recommandation.
Étape 3 : tests électrodiagnostiques et médicaux
Si les tests initiaux ne sont pas concluants, si les symptômes sont complexes ou si d’autres problèmes de santé sont présents, il peut être nécessaire de procéder à d’autres tests ou d’adresser le patient à un neurologue. Un spécialiste peut alors effectuer des tests avancés pour fournir des informations précieuses sur l’étendue et la nature des lésions nerveuses. Ces évaluations supplémentaires peuvent comprendre :
• Étude de la conduction nerveuse : ce test mesure la vitesse et la force des signaux nerveux à l’aide de capteurs placés sur la peau. Il est considéré comme l’examen de référence pour le diagnostic de la neuropathie périohèrique. L’étude de la conduction nerveuse permet d’exclure d’autres pathologies, d’identifier les nerfs affectés, de distinguer les lésions axonales (fibres nerveuses) des lésions démyélinisantes (enveloppe du nerf) et de déterminer la gravité des lésions.
• Electromyographie (EMG) : ce test mesure l’activité électrique des muscles en insérant une petite aiguille dans le muscle. L’EMG aide à confirmer un diagnostic de neuropathie périphérique et fournit des informations supplémentaires qui peuvent compléter les résultats du test de conduction nerveuse (TCN).
• Test de la sueur : le Sudoscan et le Neuropad sont des tests non invasifs qui permettent de diagnostiquer une neuropathie à petites fibres et un dysfonctionnement autonome précoce en évaluant l’activité des glandes sudoripares. Le Sudoscan utilise des réactions électrochimiques pour mesurer le fonctionnement des glandes sudoripares de la paume des mains et de la plante des pieds, tandis que le Neuropad utilise un patch coloré sur le pied pour indiquer la production de sueur.
• Imagerie : l’échographie des nerfs périphériques, l’imagerie par résonance magnétique (IRM) et la neurographie par résonance magnétique (MRN) peuvent révéler des nerfs blessés et comprimés qui ne sont pas accessibles par le NCS ou l’EMG. L’IRM fournit des images détaillées de l’anatomie générale, tandis que la MRN offre une imagerie plus spécialisée et spécifique des nerfs périphériques, mais elle n’est pas aussi largement disponible.
• Biopsie : des biopsies nerveuses ou cutanées peuvent être réalisées et analysées. Une biopsie nerveuse peut aider à évaluer d’éventuelles neuropathies à médiation immunitaire ou infectieuse, tandis qu’une biopsie cutanée est utilisée pour déterminer la densité des fibres nerveuses.
• Examen du liquide céphalo-rachidien (LCR) : si la cause suspectée est infectieuse, inflammatoire, vasculitique (liée à une inflammation des vaisseaux sanguins) ou paranéoplasique (liée à un cancer), le LCR peut être analysé.
D’autres tests moins courants, plus récents ou peu disponibles comprennent le VibraTip, la microscopie confocale cornéenne, les potentiels évoqués au laser et les tests sensoriels quantitatifs.
Quelles sont les complications possibles de la neuropathie périphérique ?
Bien que la neuropathie périphérique soit souvent une complication d’autres affections, elle peut entraîner sa propre série de complications dues aux lésions nerveuses. Ces complications sont les suivantes :
• Blessures : en l’absence de sensations, les objets tranchants, la chaleur et le froid extrême peuvent causer des blessures qui passent inaperçues.
• Chutes : les lésions nerveuses affectent la démarche, la coordination et l’équilibre, augmentant ainsi le risque de chute.
• Douleur et hypersensibilité : jusqu’à 24 % des personnes atteintes de NDP ressentent des douleurs qui affectent leur sommeil et leur qualité de vie. L’hypersensibilité, c’est-à-dire le fait que des stimuli non douloureux provoquent une douleur, est également fréquente. Même le contact léger d’un drap de lit peut être insupportable.
• Handicap : les lésions nerveuses peuvent rendre les tâches quotidiennes difficiles, voire impossibles.
• Ulcères du pied et amputation : environ 30 % des diabétiques développent des ulcères du pied au cours de leur vie, avec un risque élevé de récidive. Il s’agit de complications graves qui peuvent passer inaperçues en raison des lésions nerveuses, entraînant des infections ou la gangrène. Une mauvaise circulation et une glycémie élevée entravent la cicatrisation, et plus de la moitié des ulcères s’infectent, entraînant souvent l’amputation d’un membre inférieur.
• Dysfonctionnement ou défaillance du système autonome : les lésions des nerfs autonomes peuvent entraîner des problèmes cardiovasculaires (rythme cardiaque ou tension artérielle irréguliers), des problèmes digestifs, des difficultés à avaler, des problèmes urinaires (incontinence, infections fréquentes) et des difficultés à réguler la température corporelle.
Bien que ces complications puissent être graves, les patients et leurs familles peuvent prendre des mesures pour prévenir ou gérer efficacement certaines d’entre elles et améliorer leur qualité de vie. Voici quelques stratégies pratiques :
• Soins des pieds : inspecter les pieds quotidiennement et traiter immédiatement les blessures aux pieds ; porter des chaussettes propres et sèches et des chaussures fermées.
• Sécurité au volant : évaluer régulièrement si la conduite est sûre.
• Prévention des chutes : être conscient de ce qui nous entoure, installer des garde-corps, retirer les tapis et les objets susceptibles de faire trébucher, et installer des lampes de chevet.
• Prévention des brûlures : régler le chauffe-eau à 50 ° ou moins afin d’éviter les brûlures.
• Examens de santé : passer régulièrement des examens de santé pour gérer la tension artérielle, les problèmes digestifs et la régulation de la température corporelle.
Quels sont les traitements de la neuropathie périphérique ?
Le traitement de la neuropathie périphérique peut être complexe en raison des nombreuses causes et symptômes sous-jacents. L’objectif premier est de s’attaquer à la cause identifiée, par exemple en contrôlant la glycémie chez les diabétiques ou en corrigeant les carences en vitamines. Dans environ 20 % des cas, aucune cause n’est identifiée. Cependant, les symptômes peuvent toujours être traités pour améliorer la qualité de vie, selon des études menées en Norvège et aux Pays-Bas, comme le mentionne un article paru en 2020 dans la revue Neurological Research and Practice.
Les analgésiques traditionnels étant généralement inefficaces contre les douleurs nerveuses, d’autres médicaments sont généralement utilisés. Malheureusement, ces médicaments ne sont pas efficaces pour tout le monde ; ils ne s’attaquent pas à la cause sous-jacente de la neuropathie périphèrique et s’accompagnent souvent d’effets secondaires importants.
1. Anticonvulsivants
Malgré une efficacité limitée et des problèmes de sécurité importants, la gabapentine est largement prescrite comme traitement de premier niveau de la douleur neuropathique. Certains chercheurs recommandent de reconsidérer son utilisation. Une étude Cochrane a montré que la gabapentine soulageait la douleur à plus de 50 % chez environ 38 % des personnes souffrant de neuropathie périphérique diabétique douloureuse.
Des problèmes de sécurité se posent lorsque la gabapentine est prise avec des médicaments tels que les benzodiazépines et les opioïdes. Dans une étude portant sur les décès accidentels dus à des médicaments mixtes impliquant des opioïdes, la gabapentine était présente dans environ 25 % des cas. Les effets indésirables comprennent la somnolence diurne, la prise de poids, les œdèmes et les vertiges, ainsi que des préoccupations supplémentaires concernant les troubles cognitifs, le risque de démence, l’accoutumance, l’abus, le mésusage et la distribution illégale.
Une autre option est la prégabaline. Cependant, la recherche montre que pour la majorité des personnes souffrant de neuropathie périphérique diabétique douloureuse douloureuse, la prégabaline n’apporte qu’un faible soulagement. À une dose de 300 mg, seule une personne sur 22 a connu une réduction de la douleur de 50 % ou plus.
2. Antidépresseurs
Les antidépresseurs, tels que les antidépresseurs tricycliques (par exemple, l’amitriptyline, la nortriptyline) et les inhibiteurs de la recapture de la sérotonine et de la norépinéphrine (IRSN) (par exemple, la duloxétine), sont efficaces dans le traitement de la douleur neuropathique. Il a été démontré que la duloxétine soulage mieux la douleur que la prégabaline. Ces médicaments agissent en augmentant les niveaux de norépinéphrine et de sérotonine dans le système nerveux, ce qui contribue à réduire les signaux de la douleur. Veiller à discuter des effets secondaires potentiels avec un médecin.
3. Analgésiques
L’oxycodone à libération contrôlée s’est avérée être un traitement efficace dans la douleur neuropathique diabétique, avec une amélioration significative de la qualité de vie. Le tramadol, le tapentadol et d’autres opioïdes peuvent également être efficaces et sont parfois prescrits en cas de douleur neurologique sévère. Cependant, ils doivent être utilisés avec prudence en raison du risque élevé de dépendance, de mésusage, de distribution illégale et lorsqu’ils sont utilisés avec des troubles psychiatriques sévères coexistants.
4. Corticostéroïdes, échange de plasma et immunoglobuline intraveineuse
Ces traitements sont utilisés pour les neuropathies graves causées par une inflammation ou des attaques immunitaires sur les nerfs, comme la polyradiculoneuropathie inflammatoire démyélinisante chronique (PIDC). Les stéroïdes réduisent l’inflammation. L’échange plasmatique permet d’éliminer les anticorps nocifs du plasma et de le remplacer par une solution de substitution. Les immunoglobulines intraveineuses (IgIV), fabriquées à partir d’anticorps regroupés provenant de donneurs sains, aident à réguler le système immunitaire.
5. Autres
En ce qui concerne les médicaments topiques, les patchs à la lidocaïne ou la crème à la capsaïcine peuvent apporter un soulagement localisé avec peu d’effets secondaires systémiques.
Parmi les autres traitements potentiellement efficaces figurent la chirurgie en cas de compression nerveuse, la stimulation nerveuse électrique transcutanée (TENS), la stimulation de la moelle épinière, la kinésithérapie et l’ergothérapie, l’acupuncture et la thérapie au laser de faible intensité.
Des études montrent que la combinaison de la médecine traditionnelle chinoise (MTC) et de la médecine occidentale peut améliorer l’efficacité et la fonction nerveuse. Des thérapies émergentes telles que l’ARA 290, un peptide, sont également étudiées pour leurs bénéfices potentiels dans la gestion de la neuropathie périphérique associée à la sarcoïdose.
Comment l’état d’esprit affecte-t-il la neuropathie périphérique ?
La neuropathie périphérique peut avoir des répercussions importantes sur la vie quotidienne d’une personne, en affectant son humeur, son sommeil et sa qualité de vie en général. La douleur chronique, l’engourdissement et les autres symptômes associés à la neuropathie périphérique peuvent entraîner des troubles du sommeil qui, à leur tour, peuvent exacerber la perception de la douleur, créant ainsi un cercle vicieux. En outre, la charge financière des coûts directs et indirects associés peut créer un stress qui dégrade encore la qualité de vie.
Si les symptômes de la douleur peuvent influencer l’état mental, l’état d’esprit joue également un rôle important dans la manière dont les individus vivent et gèrent leur maladie. Une vaste étude portant sur diverses douleurs a révélé que certains schémas de pensée, comme le fait de penser au pire à propos de la douleur, de craindre la douleur et d’être trop conscient de la douleur, sont fortement liés à des émotions négatives, à l’anxiété, à la dépression, à une plus grande intensité de la douleur et à une plus grande interférence avec les activités quotidiennes.
Cette recherche souligne l’importance de l’état d’esprit dans la gestion de la neuropathie périphérique. Un état d’esprit positif peut être un outil puissant pour faire face à la neuropathie périphérique et potentiellement améliorer les résultats. Voici les principaux aspects de l’influence de l’état d’esprit sur la neuropathie périphérique :
• Perception de la douleur : la recherche a montré que l’état d’esprit peut influencer la façon dont le cerveau traite les signaux de la douleur. Un état d’esprit plus positif peut contribuer à réduire l’intensité perçue de la douleur.
• Peur : la peur de tomber peut entraîner une diminution de l’activité physique, ce qui provoque une faiblesse musculaire et une perte d’équilibre, réduisant encore la mobilité. Cette inactivité crée un cercle vicieux, augmentant le risque de chute. D’autres peurs peuvent jouer un rôle dans ce cycle, comme la peur de ne pas être pris au sérieux ou la peur de devenir handicapé. S’attaquer à ces peurs par des techniques de mentalisation et renforcer la confiance en des mouvements sûrs peut améliorer la santé physique et mentale.
• Impact sur la santé physique : le stress et l’anxiété résultant de la peur peuvent déclencher la réaction de lutte ou de fuite de l’organisme, entraînant une augmentation du taux de cortisol. Un taux élevé et chronique de cortisol peut contribuer à l’inflammation, supprimer la fonction immunitaire et entraver les processus de guérison. Ces changements physiologiques peuvent exacerber les symptômes de la neuropathie et entraver la guérison. L’adoption de techniques de gestion du stress et le maintien d’un état d’esprit calme peuvent contribuer à atténuer certains des effets négatifs du stress sur la fonction nerveuse.
• Adhésion au traitement : un état d’esprit proactif peut améliorer l’adhésion aux plans de traitement, y compris les régimes de médicaments, la thérapie physique et les modifications du mode de vie.
• Stratégies d’adaptation : un état d’esprit résilient peut aider les individus à développer et à mettre en œuvre des stratégies d’adaptation efficaces, ce qui permet d’améliorer la qualité de vie malgré les symptômes de la neuropathie périphérique.
Quelles sont les approches naturelles de la neuropathie périphérique ?
Bien que de nombreuses personnes utilisent des remèdes naturels et à base de plantes, les preuves scientifiques de leur efficacité sont souvent limitées. Ce qui fonctionne pour une personne peut ne pas fonctionner pour une autre. Les produits naturels peuvent provoquer des réactions indésirables, interagir avec des médicaments ou être contre-indiqués dans certaines conditions médicales. Consulter un médecin ou un pharmacien pour obtenir des conseils personnalisés.
Les approches naturelles de la neuropathie périphérique peuvent compléter efficacement les traitements conventionnels. La première étape consiste à éliminer ou à minimiser l’agent causal. Avant d’entamer toute chimiothérapie nécessaire, l’optimisation de l’état nutritionnel peut contribuer à prévenir la PN ou à en atténuer la gravité. Étant donné que les nerfs se régénèrent lentement et que l’organisme n’en produit pas de nouveaux, il est essentiel de faire preuve de patience, en particulier avec les approches naturelles, car les dommages peuvent devenir irréversibles avec le temps. Vous trouverez ci-dessous quelques approches naturelles étayées par des recherches évaluées par des pairs.
1. L’exercice
Les recherches montrent que l’exercice aérobie peut améliorer les symptômes de la neuropathie périphérique, qu’il soit pratiqué seul ou en combinaison avec un entraînement à la résistance ou à l’équilibre. Un minimum de trois séances hebdomadaires d’activités telles que la marche, le vélo ou la natation est recommandé. Des exercices simples, notamment des étirements des jambes et des mouvements d’équilibre, peuvent également améliorer la fonction nerveuse et réduire la douleur. L’exercice régulier peut potentiellement retarder la progression de la maladie, améliorer les symptômes et, dans certains cas, les inverser. Il peut également améliorer la circulation sanguine, réduire les dommages cellulaires et stimuler la régénération des nerfs.
2. Régime sans gluten
Un régime sans gluten peut réduire efficacement les symptômes neuropathiques et améliorer la qualité de vie des personnes atteintes de neuropathie au gluten, un type de neuropathie périphérique lié à la sensibilité au gluten. Une petite étude a montré que les personnes qui suivaient strictement un régime sans gluten avaient une meilleure gestion de la douleur et une meilleure santé générale que celles qui continuaient à manger du gluten. Le gluten est incomplètement digéré et peut provoquer une inflammation en augmentant la perméabilité intestinale, même chez les personnes ne présentant pas de sensibilité au gluten.
3. Acides gras bénéfiques pour la santé
Les acides gras oméga-3 contribuent à réduire l’inflammation, à réguler la tension artérielle, la tolérance au glucose ainsi que le développement et le fonctionnement du système nerveux.
L’acide eicosapentaénoïque (EPA) et l’acide docosahexaénoïque (DHA) sont deux acides gras oméga-3 importants que l’on trouve principalement dans les poissons gras. L’EPA est connu pour ses propriétés anti-inflammatoires, tandis que le DHA est essentiel à la santé du cerveau. Une petite étude pilote a montré qu’une supplémentation de 1000 mg de DHA et de 200 mg d’EPA pendant trois mois contribuait à réduire la douleur dans la neuropathie périphérique diabétique.
Une étude a montré que l’acide gamma-linolénique (GLA) était aussi efficace que l’acide alpha-lipoïque pour réduire la douleur, bien que l’acide alpha-lipoïque puisse agir plus rapidement chez les personnes ayant une meilleure fonction rénale. On le trouve dans les huiles de bourrache, d’onagre et de cassis.
4. Soutien nutritionnel supplémentaire
La recherche a montré qu’une supplémentation en certaines vitamines, minéraux et autres nutriments peut améliorer les symptômes et la qualité de vie des personnes atteintes de neuropathie périphérique. Ces nutriments bénéfiques sont les suivants :
•La vitamine E : cette vitamine peut réduire l’apparition et la gravité de la neuropathie périphérique induite par la chimiothérapie et agir en synergie avec la pyrroloquinoline quinone (PQQ).
• Soutien mitochondrial : il a été démontré que la PQQ et la coenzyme Q10 (CoQ10) soutiennent la fonction mitochondriale. La PQQ a des propriétés neuroprotectrices et favorise la régénération nerveuse en augmentant la synthèse du facteur de croissance nerveuse. La CoQ10 a des propriétés antioxydantes, ce qui peut améliorer la production d’énergie et réduire le stress oxydatif.
• Vitamine D : cette vitamine est essentielle pour la santé des nerfs, une carence étant liée à un risque accru de neuropathie périphérique diabétique. Une supplémentation peut améliorer les symptômes.
• Vitamines du complexe B : elles comprennent la B1 (thiamine), la B12 (méthylcobalamine), le folate (méthylfolate) et la B6 (pyridoxal-5-phosphate).
• Benfotiamine : il s’agit d’une forme synthétique de la vitamine B1 qui est mieux absorbée et qui permet d’augmenter les niveaux de thiamine dans l’organisme. Elle peut potentiellement réduire la douleur nerveuse et améliorer la fonction dans la neuropathie diabétique.
• Magnésium : les carences en magnésium sont fréquentes. Ce minéral est nécessaire au fonctionnement normal de la thiamine.
• Le cuivre : une carence en cuivre peut provoquer des symptômes similaires à ceux d’une carence en vitamine B12, tels que des lésions nerveuses et des problèmes sensoriels. Cela peut se produire chez une personne ayant subi une chirurgie bariatrique, souffrant de carences nutritionnelles multiples ou fortement exposée au zinc, par exemple par le biais de suppléments ou de certaines pâtes pour prothèses dentaires.
• Antioxydants : les antioxydants combattent les radicaux libres et équilibrent les ROS. Le glutathion et l’acide ascorbique (vitamine C) sont bien connus pour favoriser la régénération nerveuse. La mélatonine, un autre antioxydant puissant, protège les cellules nerveuses, réduit l’inflammation au niveau des lésions et stimule la croissance de nouvelles fibres nerveuses.
• L’acide alpha-lipoïque (AAL) : autre antioxydant, l’AAL, administré par voie intraveineuse ou orale, peut contribuer à réduire la douleur et à améliorer la qualité de vie des personnes atteintes de NDP. On le trouve dans le cœur et les reins de bœuf, les tomates, les épinards et les choux de Bruxelles.
• N-acétylcystéine (NAC) : précurseur du glutathion, cet agent neuroprotecteur favorise la survie des cellules nerveuses en stabilisant les membranes cellulaires et en aidant à prévenir la mort des cellules.
• Enzymes fibrinolytiques : la bromélaïne (présente dans l’ananas) et la lumbrokinase peuvent contribuer à réduire la douleur et l’inflammation, à améliorer la circulation et à favoriser la guérison des nerfs. La lombrokinase peut aider à prévenir la formation excessive de tissu cicatriciel et favoriser la régénération.
• Hypericum (millepertuis) : cet antidépresseur naturel a des effets anti-inflammatoires et neuroprotecteurs et peut contribuer à réduire la douleur neuropathique.
• L-glutamine : une supplémentation orale peut réduire l’apparition et la gravité de la neuropathie périphérique induite par la chimiothérapie.
• Curcumine : il s’agit d’un composé du curcuma qui peut réduire la gravité de la NDP et abaisser le taux de sucre dans le sang, tout en présentant d’autres avantages pour la santé. La nano-curcumine, une forme hautement absorbable, s’est révélée prometteuse dans des études.
Une supplémentation individuelle ou une formulation professionnelle peut être nécessaire pour atteindre des doses thérapeutiques. Alors que la plupart des vitamines B sont sans danger à fortes doses, un excès de vitamine B6 peut endommager les nerfs et induire ou aggraver la neuropathie.
Comment puis-je prévenir la neuropathie périphérique ?
La prévention de la neuropathie périphérique passe par le maintien d’une bonne santé métabolique, vasculaire et nerveuse. Tout comme le risque de neuropathie périphérique augmente avec chaque composante du syndrome métabolique, les bénéfices protecteurs augmentent avec chaque changement de régime alimentaire et de mode de vie. Voici quelques stratégies clés :
• Maintenir un bon contrôle de la glycémie : c’est essentiel pour les diabétiques, mais le contrôle de la glycémie peut prévenir les lésions nerveuses chez tout le monde.
• Faire de l’exercice régulièrement : le mouvement est essentiel. Plutôt que de se demander quels exercices faire, il peut être utile de demander conseil à un professionnel pour choisir des activités sûres et appropriées. Le simple fait de marcher peut faire une grande différence.
• Suivre un régime alimentaire sain : adopter un régime alimentaire équilibré, riche en fruits et légumes biologiques, en viandes maigres d’élevage naturel et en acides gras oméga-3 que l’on trouve dans des aliments comme le saumon sauvage.
• Veiller à un apport suffisant en nutriments : obtenir des quantités suffisantes de vitamines, de minéraux et d’autres nutriments essentiels par le biais d’un régime alimentaire équilibré et d’une supplémentation si nécessaire. Consulter un professionnel de la nutrition pour obtenir de l’aide.
• Éviter les expositions toxiques : manger des aliments biologiques pour éviter les pesticides et les produits chimiques. Limiter la consommation d’alcool et éviter de fumer, car cela peut contribuer aux lésions nerveuses.
• Gérer les autres problèmes de santé : contrôler la tension artérielle et maintenir un poids sain.
• Éviter les pressions prolongées sur les nerfs : faire attention aux mouvements répétitifs ou aux positions prolongées qui compriment les nerfs.
• Gérer le stress : des pratiques comme le yoga, la méditation ou des exercices de respiration profonde peuvent aider à gérer le stress, qui peut exacerber les symptômes de la neuropathie.
Comment pouvez-vous nous aider à vous tenir informés ?
Epoch Times est un média libre et indépendant, ne recevant aucune aide publique et n’appartenant à aucun parti politique ou groupe financier. Depuis notre création, nous faisons face à des attaques déloyales pour faire taire nos informations portant notamment sur les questions de droits de l'homme en Chine. C'est pourquoi, nous comptons sur votre soutien pour défendre notre journalisme indépendant et pour continuer, grâce à vous, à faire connaître la vérité.